Рубці: позначки зі своєю історією

Журнал «Косметолог» №4, 2005
Для объединения всех существующих методик лечения рубцов, последних мировых тенденций в этой сфере на базе Института дерматологии и косметологии доктора Богомолец в Украине создан Центр коррекции рубцов. Логично, что для освещения этой темы мы обратились к авторитетному мнению специалистов именно этого учреждения. «Занимаясь лечением и коррекцией рубца, образовавшегося в результате заживления ран, в Центре не только улучшают внешний вид пациента, но и помогают стереть из памяти пострадавшего трагический момент его жизни» - уверена Ольга Богомолец, доктор медицинских наук, координатор Европейской Ассоциации лазерной дерматологии в Восточной Европе, главный врач Института дерматологии и косметологии доктора Богомолец.
РУБЦЕВАНИЕ – ПРОЦЕСС ПОЧИНКИ ОРГАНИЗМА
На месте травмы всегда образуются рубцы. Если бы их не было, не заживали бы дефекты. Рубец – это связка, соединяющая ткани, которая не выполняет функции кожи. В ней нет потовых и сальных желез, волосяных фолликулов. Она менее эластична, но заполняет дефект, поэтому образование рубца относится к целой группе процессов репарации, проходящих в человеческом организме.
- Любой рубец должен быть под контролем специалиста, - считает Игорь Сафонов, главный врач Центра коррекции рубцов. – Обычно через три месяца нелеченный рубец прорастает сосудами, а через девять месяцев на всю глубину поражения рубец прорастает нервной тканью и уже принадлежит телу, то есть, это уже кусочек ткани человека. Такие рубцы исправлять тяжело. Если человек приходит после операции, когда ему только сняли швы, это самый благоприятный момент для формирования нового, более эстетичного гладкого рубца.
После операции рубец постепенно бледнеет и становится компактным, этот процесс называется физиологическим рубцеванием. Но иногда вдруг обнаруживается обратный процесс – рубец увеличивается, становится ярче, краснеет или синеет. В таком случае развивается патологическое рубцевание, и необходимо срочное вмешательство специалиста для принятия решения о коррекции процесса.
Физиологическое рубцевание имеет три стадии.
1) стадия (фибробластическая) продолжается до 30 суток, характеризуется пролиферацией юных фибробластов, обилием сосудов, эпителизацией к 18 суткам, образованием большого количества аморфного вещества в рубцовой ткани и продукцией ретикулярных волокон.
2) стадия (волокнистая) формируется к 33 суткам с момента нанесения травмы, характеризуется присутствием зрелых фибропластов и накоплением в рубцовой ткани волокнистых конструкций, в первую очередь – коллагеновых волокон.
3) стадия (гиалиновая) формируется к 42 суткам, характеризуется гиалинозом коллагеновых волокон рубцовой ткани, уменьшением количества клеток и сосудов.
До 26 суток физиологическое (нормотрофическое) и патологическое (келоидогенез) рубцевание протекают сходно.
В чем отличия течения патологического рубцевания?
На 1 стадии (фибробластической) на фоне обилия юных фибробластов появляются их периваскулярные скопления – «узелки». Фибробластическая стадия в келоидных рубцах длится до года, с течением времени созревание наблюдается лишь в глубоких слоях.
На 2 стадии (волокнистой) юные фибробласты продолжают количественно доминировать и формируют большие скопления.
На 3 стадии (гиалиновой) число юных фибробластов также не изменяется, но активизируется синтез незрелых компонентов межклеточного вещества, и в дальнейшем ткань не имеет тенденции к созреванию.
КОГДА НЕ ДО КРАСОТЫ
Внешний вид рубца всегда несет определенную информацию и имеет свою историю. В ситуации, когда человеку оказывается скорая хирургическая помощь, хирурги думают не о красоте шва – речь идет о спасении жизни и минимальной кровопотере. И лишь потом возникает необходимость облагородить рубцы, так как после спешного наложения швов на некоторых участках кожи могут образоваться «карманы» (нестыкующиеся участки). Иногда рубцы имеют окраску – так называемый принудительный татуаж зеленовато-синего цвета, если при обработке раны использовали зеленку, или серого – если в ране остались мелкие частицы асфальта или порох. Частицы постепенно втягиваются кожей и уходят вглубь, об этом нельзя забывать.
Заживление раны – начало формирования рубца. Каким он будет – во многом зависит от ведущего врача. Существует мнение, что образование корки – хороший признак. На самом деле, корка (отмершие клетки эпидермиса, лейкоциты и эритроциты, а также попавшие в рану частицы инородных тел), стягивая ткани, не позволяет нормально формироваться новой, молодой соединительной ткани. Если не использовать специальные мази, максимально размягчающие корку, под ней образуется грубый рубец, который в дальнейшем потребует вторичного лечения – более сложного, чем изначальное формирование. Поэтому на этапе заживления раны, с самого момента наложения шва, важно не допустить вторичного инфицирования, в результате чего могут возникнуть деформирующие или обезображивающие гипертрофические рубцы (возвышающиеся над поверхностью кожи).
КЕЛОИДНЫЕ РУБЦЫ ТРЕБУЮТ ОСТОРОЖНОСТИ
На коже есть «огнеопасные» места (область декольте, плеча и задней поверхности шеи под волосами), где любое незначительное нарушение целостности кожи может привести к образованию грубого рубца. Кстати, именно на этих местах почему-то очень любят делать татуировки. При неквалифицированном удалении новообразования в косметических салонах или лечебницах на этих участках кожи высока вероятность образования келоидного рубца, который имеет условно опухолевую природу. Площадь рубца может в десять раз превышать площадь удаленной родинки. Келоидные рубцы возвышаются над кожей и отличаются от гипертрофических или атрофических (ниже уровня кожи) внешним видом, своей непредсказуемостью и болезненными ощущениями в период роста. Они, в отличие от других рубцов, могут увеличиваться в размерах, реагируют на перепад температур после душа или инсоляции. Поэтому людям с келоидными рубцами следует избегать солнца. Такие рубцы могут быть следствием любой незначительной царапины, прыщика, угревой болезни или пирсинга и появиться на том месте, где были даже незаметные повреждения или потертости кожи.
В изучении келоидных рубцов пока еще много невыясненного.. Например, не изучена окончательно причина их появления. Но определенно установлено, что эта болезнь семейственная – если у кого-то из родителей был такой рубец, детям нужно поберечься. Кроме того, найдена связь с группой крови А. Келоидные рубцы – удел молодых людей (с 10 до 30 лет), у которых функция кожи достаточно сильная, организм растет, происходит повышенный синтез коллагена. Если келоиды не трогать, к преклонному возрасту они могут уменьшиться, потому что в организме начинает преобладать распад коллагена над его синтезом. Замечено, что темнокожие расы чаще подвержены этой болезни, и сами рубцы у них значительно больше.
Что такое келоид по сути? Келоиды (от греческого kele – клешня и oides - похожий) относятся к группе псевдоопухолевых фиброматозов и являются результатом дисрегенерации соединительной ткани дермы. Заживление келоидом – один из вариантов патологического рубцового процесса, который реализуется при условии сочетания предрасполагающих и инициирующих общих и местных факторов и характеризуется нарушением стадийности репарации дермы.
Келоидные рубцы представляют собой эпителизированные, возвышающиеся над поверхностью кожи плотные опухолевидные образования с гладкой блестящей, иногда бугристой поверхностью. Края рубца четко контурируются с нормальной кожей или плавно погружаются в окружающую ткань в виде «клешни рака». Всегда отмечается инвазивный рост за границы первоначального поражения. Субъективные ощущения – зуд, боль, жжение.
Развитие келоидов обусловлено сложным комплексом этиологических факторов эндо- и экзогенной природы. Среди эндогенных следует рассматривать как общие, так и местные факторы. Общие факторы (наследственная предрасположенность, в том числе ферментопатии, проявляющиеся на тканевом уровне, гормональный дисбаланс, состояние центральной нервной системы) создают фон для образования келоидов. Провоцирующим фактором келоидогенеза следует считать травму, обширность, топика и характер которой имеют значение для последующей регенерации. Местными факторами, имеющими значение для развития келоида, является тканевая гипоксия и нарушения межклеточных взаимодействий.
Наиболее часто заживление по келоидному типу происходит в областях рукоятки грудины, верхней части спины, плеча, мочек ушей. Это участки кожи, которые постоянно испытывают натяжение или непосредственно покрывают костные выступы, а также имеют другие анатомические особенности, которые предрасполагают к развитию келоидов.
К областям, в которых келоиды развиваются редко, относятся нижняя часть спины, область живота, нижние конечности, дистальные отделы верхних конечностей, центральная часть лица и половые органы, а также те участки тела, где натяжение кожи часто меняется, например, кожные складки. В развитии келоида имеет значение и механический фактор: возникновение келоидов при заживлении ран первичным натяжением связано с пересечением операционной раной линий Лангера.
Отдельно скажем о келоидах Думббеля. Это келоид шарообразной формы, развивающийся на мочках ушей. Повышенное содержание эстрогенов в келоиде на ушной раковине позволяет предположить, что их развитие провоцируется локальным эндокринным дисбалансом.
Как протекает развитие келоидных рубцов?
В стадии эпителизации травмированный участок покрывается тонкой пленкой плоского эпителия, через 7-10 дней начинает грубеть и слегка уплотняется, цвет его из розового становится более бледным. В таком состоянии рубец находится 2-2,5 недели.
Стадия набухания характеризуется гиперемией рубца, болезненностью при пальпации и увеличением объема, так что рубец возвышается над уровнем кожи. Через 3-4 недели болезненность уменьшается, а покраснение усиливается, приобретая цианотичный оттенок.
В стадии уплотнения рубец уплотняется на всем протяжении, очагово покрывается плотными бляшками, становится бугристым и внешне напоминает келоид.
В стадии размягчения рубец бледнеет, становится мягким, подвижным, безболезненным. Процесс может перейти в стадию размягчения, и рубец сохранит келоидный характер.
Келоиды можно также подразделить на молодые и старые. Тактика лечения этих двух форм кардинально отлична. Молодые келоиды – это келоиды со сроком существования от 3 месяцев до 5 лет. Характеризуются активным ростом, имеют гладкую блестящую поверхность и цвет от красного до цианотичного. Морфологически точно определяются зоны рубца (субэпидермальная, зона роста и глубокая зона), причем зона роста по ширине в 5-10 раз превышает субэпидермальную зону. Старые келоиды – это келоиды со сроком существования от 5 до 10 лет. Харакетризуются неровной морщинистой поверхностью, иногда – западением центральной части, более бледной окраской по сравнению с молодыми келоидами. Морфологически определяются: менее четкое разделение рубца на характерные зоны, а также частичная редукция зоны роста. Почему хирургическое удаление молодого келоида или его шлифовка приводят к рецидиву? Ответ в следующем факте: наличие активного келоида создает патологический локальный иммунитет, повышает сенсибилизацию тканей – готовность их к срыву в тонких взаимоотношениях между простагландинами тканевых базофилов и пептидами.
Почему с помощью консервативной терапии удается излечить определенное число больных с келоидными и патологическими рубцами? Консервативные мероприятия способствуют разрыву патологической цепи и созданию условий для адекватного включения механизма ауторегулирования. Ключом к регулированию адекватного восстановления кожи являются взаимоотношения между простагландинами тканевых базофилов, пептидами и циклическими нуклеотидами фибробластов.
ЛЕЧЕНИЕ – КОМПЛЕКСНОЕ
Нет универсального метода, который бы позволил вылечить любой рубец и сделать его совсем незаметным, хотя ученые ищут и экспериментируют. Например, за рубежом уже научились из небольшого кусочка кожи пострадавшего в специальных условиях выращивать суспензию кератиноцитов. Их пытаются приживить на новом месте после сошлифовывания рубцовой поверхности. Положительный эффект получен пока в 30-40% случаев. У этой технологии большое будущее, и в Центре коррекции рубцов планируют ее внедрение в самое ближайшее время.
А пока тут пользуются проверенными и эффективными методами. К одному и тому же пациенту может быть применено три, четыре или пять методов. Длительное поэтапное лечение лучше начинать, когда только идет формирование рубца, то есть в процесс заживления раны. Все виды рубцов, кроме келоидных, можно сделать менее заметными – для этого существует большой арсенал различных методов. Если человек обнаружил у себя признаки келоидного рубца, он не должен пытаться избавиться от него самостоятельно народными средствами или в косметическом салоне. Прежде всего, нужно подтвердить диагноз, а это можно сделать только в специализированной клинике. Грамотные специалисты никогда не предложат оперировать или шлифовать келоидный рубец срочно, за исключением редких случаев, когда, например, он прорастает в сустав и начинает тянуть связку, развивается контрактура (здесь нет другого выхода: подсечка – способ не допустить деформирования конечности).
Следует помнить: оперативное вмешательство активизирует келоидную ткань, рубец может в несколько раз увеличиваться в размерах, стать грубее, появиться на другом участке тела. С активными келоидными рубцами можно бороться лишь консервативными методами, которые врач подбирает индивидуально каждому пациенту и каждому рубцу.
В лечении точечных атрофических или постугревых рубцов обычно применяются методы лазерной шлифовки, дермабразии или микродермабразии. С их помощью можно сгладить края запавшего рубца, что визуально делает его менее заметным. Однако возможны и побочные эффекты: нагноение раны, пигментация или депигментация, увеличение рубца в размерах. Инъекция коллагена, собственного жира или синтетических наполнителей применяются при небольших запавших рубчиках (например, после ветряной оспы, угревой сыпи, иссечения атером). Результат заметен сразу после проведения процедуры, но недолговечен – через несколько месяцев процедуру необходимо повторять. Среди побочных эффектов могут быть: стойкое покраснение поверхности кожи, аллергические реакции.
Последняя разработка в этой области – специальный лазер, воздействующий на соединительную ткань глубокого слоя кожи. После процедуры активированный коллаген начинает наращивать новые волокна, приподнимая и выправляя запавшие участки. Бесспорным достоинством этого метода является нетравматичность – отсутствие повреждения поверхности рубца. Недостаток – эффект появляется постепенно, обычно требуется не меньше пяти процедур с интервалом в месяц. Этот метод можно дополнить пилингами. По этому принципу осуществляется лечении и в Центре коррекции рубцов – комбинированное комплексное воздействие, обеспечивающее хороший косметический эффект. Возможно также использование силиконовых пластин, гелей – при их применении создается эффект постоянного сдавливания рубца и питающих его кровеносных сосудов. Рубец прекращает рост, уплощается. Это нетравматичный, безболезненный, но достаточно длительный (много месяцев) способ лечения. Криодеструкция с помощью специального аппарата – выступающая часть рубца «промораживается» жидким азотом, на поверхности образуется корочка. После ее отторжения рубец выглядит более плоским, создается эффект «шлифовки». К такому же результату приводит лазерная шлифовка или дермабразия.
Келоидные рубцы представляют для врача, пожалуй, самую сложную задачу. Ввиду свойства рубца отвечать еще большим ростом на любое травматическое воздействие (иссечение хирургическим способом, вымораживание, шлифовка), доверить решение о способе лечения стоит только опытному врачу, который после нескольких курсов лечения будет продолжать наблюдение за пациентом.
При лечении таких рубцов обычно используются различные комбинации методик, среди них – инъекции в ткань рубца лекарственных веществ, останавливающих его рост. Выполняются они 1-2 раза в месяц и могут быть как основным методом лечения, так и дополнять криодеструкцию или хирургические иссечения. Сосудистый лазер на красителе, с которым работают врачи Центра коррекции рубцов, позволяет склеить сосуды в рубце, уменьшив в нем кровоток. Он используется как в комбинированном лечении келоидов, так и в профилактике их повторного роста после лечения.
Чем моложе рубец, тем меньше времени может понадобиться для его лечения. От начала терапии до получения конечного результата, например, при лечении гипертрофического рубца, может потребоваться от 2-х до 12 месяцев, а восстановление атрофического рубца может быть достигнуто и после одной процедуры.
Красный цвет рубца свидетельствует о наличии в нем избыточного количества сосудов. В этом случае его можно обесцветить, обработав специальным сосудистым лазером на красителе. При этом сосуды склеиваются, рубец постепенно бледнеет.
Если изменение цвета обусловлено пигментацией, тогда применяются дермабразия, пилинги, отбеливающие кремы.
К методам профилактики рубцевания относятся следующие: планирование оперативных вмешательств с учетом индивидуальных местных и общих особенностей организма, строгое соблюдение правил асептики, антисептики, минимального травмирования и сопоставления краев раны, с учетом линий максимального сопротивления кожи, минимизация воспалительного процесса и сроков заживления раны, прогнозирование и медикаментозная или лазерная профилактика келоидообразования на ранней стадии. Все это поможет сделать коррекцию и лечение рубцов более эффективными.
КАКИЕ БЫВАЮТ РУБЦЫ?
Рубец – это участок соединительной ткани, которая замещает дефект кожи, слизистой, органа или ткани, возникший вследствие их травмирования или патологического процесса. Вид рубца зависит от объема, глубины, линейности раневого повреждения, особенностей организма, методов лечения, уровня белкового и витаминного обеспечения организма (поскольку белки и витамины, помимо общего действия, способствуют повышению функциональной активности клеток, обеспечивающих очищение раны, развитие грануляций и коллагеногенез). Рубцы бывают физиологические, патологические и смешанные.
Физиологические (нормотрофические) рубцы возникают в результате заживления ран. По прошествии 3-6 месяцев становятся тонкими, белесоватого цвета, не причиняют физических неудобств человеку. Эти рубцы, как правило, не нуждаются в коррекции. Исключение составляют случаи эстетического улучшения внешнего вида рубца, сглаживание поверхности или ускорение темпа нормализации цвета.
Патологические рубцы делятся на гипертрофические, келоидные, атрофические.
Гипертрофические рубцы так же, как и келоидные, возвышаются над окружающей кожей, но, в отличие от последних, занимают площадь, соответствующую предшествующему повреждению. Возникают, как правило, после оперативных вмешательств и травм в результате неадекватного воспаления, присоединения вторичной инфекции, снижения местных иммунных реакций, эндокринных дисфункций и др.
Келоидные рубцы образуются на месте ожогов, травм, после воспалительных процессов и операций. Келоиды могут быть активными (растущими) и неактивными (стабилизированными), независимо от давности рубца. Активный рубец растет и вызывает боль, зуд, чувство онемения, эмоциональные расстройства, имеет вид напряженного красного рубца, часто с синюшным отеком. Неактивный келоид – не растет, субъективно не беспокоит пациента, цвет рубца розовый, приближается к цвету нормальной кожи.
Атрофические рубцы часто являются следствием травмы или угревой болезни. Кожа над рубцом дряблая, имеет поперечную исчерченность (при линейных рубцах), зачастую такие рубцы лишены пигмента, поэтому выглядят белыми. Характерный вид этих рубцов обусловлен дефектом соединительной ткани под рубцом, дефицитом коллагена и эластина, основных белков, образующих каркас кожи.
Разновидностью патологического рубца является гиперваскуляризированный рубец. Его характерной особенностью является красный или синюшный цвет. В рубце могут определяться стойко расширенные единичные или множественные кровеносные сосуды. Гиперваскулярные рубцы могут быть как гипертрофическими, так и атрофическими.
Смешанный рубец – это такой рубец, в котором определяются участки физиологической и патологической организации.
ЧТО БУДЕТ, ЕСЛИ РУБЕЦ НЕ ЛЕЧИТЬ?
При отсутствии квалифицированного лечения или несвоевременном его начале может начаться неконтролируемый рост рубца или развиться дефект соединительной ткани. Если рубец находится в области сустава, может возникнуть контрактура с ограничением объема движений.
ЧЕМ ОТЛИЧАЕТСЯ ЛЕЧЕНИЕ РУБЦА ОТ КОРРЕКЦИИ?
На этапе развития рубца проводят его лечение. Это позволяет уменьшить отек, нормализовать кровообращение и синтез коллагена, обеспечить профилактику вторичной инфекции. А если рубец уже сформировался – проводится его коррекция. Рубец сглаживают по высоте, нормализуют его цвет и текстуру кожи.
О МЕТОДАХ ЛЕЧЕНИЯ И КОРРЕКЦИИ ПАТОЛОГИЧЕСКИХ РУБЦОВ
Для лечения и коррекции рубцов используют антибактериальную, противовоспалительную, окклюзивную, компрессионную, инъекционную терапии, ионо-фонофорез, мезотерапию, склерозирующую лазеротерапию, букки-терапию, рентген-терапию, микродермабразию, дермабразию, лазерную шлифовку, хирургическое иссечение, пересадку тканей, криодеструкцию. Разнообразие методов только подтверждает необходимость индивидуального подбора для конкретного пациента.
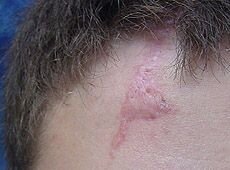
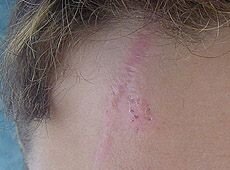
Гиперваскуляризированный гипертрофический рубец до и после лечения
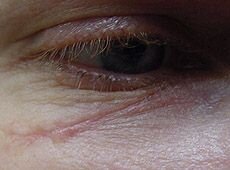
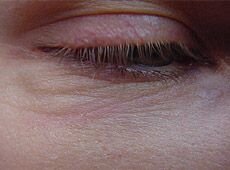
Нормотрофический рубец до и после коррекции
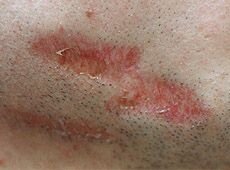

Результат комбинированного лечения атрофического рубца